Völlig erschöpft und dauernd angespannt
CFS und andere Erschöpfungssyndrome
Erschöpfung ist zunächst einmal ein völlig normales Gefühl. Wenn Sie viel gearbeitet haben oder nur wenig Nachtruhe finden konnten, dann brauchen Sie sich nicht zu wundern, wenn Sie sich irgendwann müde fühlen. Doch das ist hier nicht gemeint: Es ist keine ruhige, zufriedene Müdigkeit, sondern eine unruhige, getriebene Erschöpfung, eine spannungsreiche Leere.
Ein weiterer Unterschied: Wenn Sie eine Weile einfach zu viel gemacht haben, dann hilft Ihnen eine wohltuende Nachtruhe, ein entspanntes Wochenende oder zur Not einige ruhige Urlaubstage oder -wochen.
Doch für die Patienten ist das anders. Weder der Nachtschlaf, noch die Krankschreibung, noch die Ruhe tagsüber macht es irgendwie besser. Sie haben ein fast unbezwingbares Bedürfnis nach Ruhe und Erholung – doch dieses Bedürfnis lässt sich nicht befriedigen. Es scheint wie ein böser Fluch zu sein: je mehr sie sich ausruhen, desto erschöpfter fühlen sie sich. Wir haben Patienten, die können nach Monaten oder Jahren der Ruhe praktisch nur noch liegen. Selbst das Sitzen überfordert sie nach kurzer Zeit, von Stehen oder sonstiger Bewegung ganz zu schweigen.
Was ist das für eine Beschwerdebild? Was ist zu tun?
Intro
Long Covid
Ursachen und Therapiemöglichkeiten von long Covid
Brain Fog
Crash, PEM, Belastungsreaktionen
CFS - Chronic Fatigue Syndrome
CFS
Immer häufiger kommen Patienten zu uns, die über mehr oder weniger ähnliche Beschwerden klagen. Lange Zeit standen sie mitten im Leben: Aktiv, voll im Beruf engagiert und daneben auch in der Freizeit in vielen Bereichen interessiert. Möglicherweise war da auch Stress und manchmal wurde es ihnen alles zu viel. Aber irgendwie haben sie es immer wieder geschafft.
Dann aber kommt ein banaler Infekt, nicht anders als sie es früher schon häufig hatten. Sie fühlen sich sehr elend und zerschlagen, so wie es eben eine „Grippe“ mit sich bringt. Aber statt wie sonst nach einer Woche oder spätestens zwei vorüber zu sein, bleibt das Gefühl der Erschöpfung und Zerschlagenheit erhalten.
Tage, Wochen und Monate vergehen – und es wird nicht besser. Sie fühlen sich müde, „grippig“, haben Muskel- und Gelenkschmerzen, leiden unter Schwindel, Benommenheit, Abgeschlagenheit, Konzentrationsstörungen, zahlreichen sog. funktionellen Beschwerden, Licht- und Lärmempfindlichkeit und vielen anderen Symptomen. Manche Patienten berichten, sie seien gezwungen, bis 18, 20 oder gar noch mehr Stunden im Bett zu verbringen, bis zu 12 Stunden in der Nacht und dann nochmals tags über viele Stunden. Doch der Schlaf bringt nicht die gewünscht Erholung, meist fühlen sie sich beim Aufstehen schlechter als am Abend zuvor.
Kurz: sie sind nur noch ein Schatten ihrer selbst.
Typische Beschwerden
Unter CFS (Chronic Fatigue Syndrome, dt. chronisches Erschöpfungssyndrom) versteht man eine abnorme Ermüdbarkeit nach körperlichen oder geistigen Anstrengungen, die sich nach Ruhe nicht bessert.
Charakteristisch ist:
-
Oft ein zeitlich benennbarer Beginn, häufig können Betroffene ein bestimmtes Datum nennen. Allerdings gibt es auch Patienten, die langsam in die Erschöpfung hineinrutschen.
-
Kein Zusammenhang einer eindeutigen körperlichen oder seelischen Überlastung, die das Gefühl der Erschöpfung verständlich machen würde.
-
Lange Dauer Symptomatik, d.h. länger als drei (nach anderen Autoren: sechs) Monate
-
Die körperliche und geistige Leistungsminderung (z.B. weniger als 50% des Ausgangsniveaus).
Weitere Symptome
Anders als der Name es nahelegt, macht die Erschöpfung nur einen Teil des CFS aus. Die Symptomatik besteht keineswegs nur aus dem Gefühl der Müdigkeit und Überforderung.
Meist ist eine Fülle von weiteren funktionellen Störungen vorhanden. Damit ähnelt das Beschwerdebild auch anderen Erkrankungen, die auf diesen Seiten dargestellt werden. Insbesondere dem Fibromyalgie-Syndrom, dem Reizdarmsyndrom, verschiedenen Formen der Schlafstörungen, Schwindel, Schwächegefühlen oder eben funktionellen Störungen im Allgemeinen.
Auch Störungen des Immunsystems, speziell des Lymphsystems, sind verbreitet.
Weitere Beschwerden: Kopfschmerzen, Halsschmerzen, Muskel- und Gelenkschmerzen, Konzentrations- und Gedächtnisstörungen, nicht erholsamer Schlaf, Empfindlichkeiten der Lymphknoten, Nervenzuckungen und Kribbeln im Körper, Depressionen, Ohrgeräusche, Sehstörungen, Allergien, subfebrile Temperaturen sowie eine anhaltende Verschlechterung des Zustandes nach Anstrengung und vieles mehr.
Diagnose
Diagnose
Entscheidend für die richtige Diagnostik sind das Gespräch und die Untersuchung durch einen erfahrenen Arzt.
Er (oder sie) sollte sich sowohl mit den entsprechenden organischen und auch seelischen Erkrankungen auskennen, die als Differentialdiagnostik in Frage kommen. Es schließt sich dann die normale körperliche Untersuchung an, die gleichfalls wichtige Hinweise liefert.
Die eindeutige Diagnose von CFS ist durch die Vielzahl der Diagnose nicht einfacher geworden. Diese unterschiedlichen Definitionen versuchen letztlich ein Phänomen zu beschreiben, das bis noch unverstanden ist. In einer Arbeit aus dem Jahr 2020 wurde darauf hingewiesen, dass seit der ersten Beschreibung durch Fukuda 1986 bis 2020 insgesamt 25 Definitionen/Beschreibungen verwendet wurden! Es ist durchaus nahe liegend, dass sich unter der jeweiligen Begrifflichkeit eine Vielzahl von unterschiedlichen Ursachen verbergen.
- Kernsymptomatik ist die Erschöpfung, die fehlende Erholung durch Schlaf und Ruhe und die massive Abgeschlagenheit nach Belastung.
- Weitere Zeichen von immunologischen Reaktionen des Körpers, funktionellen Störungen, Schmerzen und psychischen Beeinträchtigungen kommen hinzu.
- Andere Erkrankungen sollten ausgeschlossen sein.
Diagnose nach Fukuda
Hauptkriterien_ Die Diagnose "CFS" kann gestellt werden, wenn eine unerklärte bleibende oder wiederkehrende chronische Erschöpfung vorliegt,
-
von mindestens 6-monatiger Dauer
-
mit neuem oder klar definiertem Beginn (existiert nicht bereits zeitlebens)
-
die nicht Ergebnis aktueller Belastungen ist
-
die nicht wesentlich gelindert wird durch Ruhe-/Erholungsphasen
-
die zu einer wesentlichen Reduktion der beruflichen, erzieherischen, sozialen und persönlichen Aktivitäten führt im Vergleich zu der Zeit vor der Erkrankung.
Nebenkriterien: Gleichzeitig sind 4 oder mehr der folgenden Symptome seit mindestens 6 Monaten vorhanden:
-
Gedächtnis- und Konzentrationsstörungen
-
Halsschmerzen
-
Empfindliche/schmerzende Hals- oder Achsellymphknoten
-
Muskelschmerzen
-
Gelenkschmerzen unter Ausschluss einer arthritischen Erkrankung
-
Kopfschmerzen nicht gekannter Art oder Intensität
-
nicht-erholsamer Schlaf
-
unverhältnismäßig starke Erschöpfung nach Anstrengungen, die länger als 24 Stunden dauern
Ausschlusskriterien: Folgende Erkrankungen dürfen nicht vorhanden sein.
-
Nachweisbare medizinische Erkrankungen, die die Symptomatik erklären können
-
Vorherige nachweisbare medizinische Erkrankung, die zwar nicht eindeutig nachgewiesen werden kann, deren mögliche persistierende Aktivität die Symptomatik jedoch erklären könnte
-
Depression mit psychotischen, katatonen oder melancholischen Merkmalen, bipolare Störungen (manisch-depressiv), Schizophrenie und psychotische Störungen, Demenz, Essstörungen
-
Alkohol-, Substanz- oder Medikamentenmissbrauch oder -abhängigkeit innerhalb der letzten 2 Jahre vor Beginn der chronischen Erschöpfung, sowie jederzeit danach
-
Schweres Übergewicht (BMI über 45).
Diagnose nach CDC-Kriterien (Centers for Disease Control and Prevention 1988/1994)
Hauptkriterien:
Erstmals auftretende nicht anderweitig erklärbare, persistierende oder rezidivierende chronische Erschöpfung, die sich durch Ausruhen nicht bessert, die Lebensführung erheblich beeinträchtigt und seit mindestens 6 Monaten andauer.
Nebenkriterien: Mindestens 4 der folgenden Begleitsymptome (ebenfalls von mindestens 6-monatiger Dauer) müssen vorliegen:
- Beeinträchtigung des Kurzzeitgedächtnisses bzw. der Konzentration
- Halsschmerzen
- Druckschmerzhafte Lymphknoten
- Muskelschmerzen, multiple Gelenkschmerzen (ohne Schwellung oder Rötung)
- Neu aufgetretene Kopfschmerzen
- Nicht erholsamer Schlaf
- Unwohlsein nach körperlicher (oder geistiger) Belastung, das mehr als 24 Stunden anhält
Ausschlusskriterien
- Medizinisch anders zu begründende Fatigue-Symptomatik, z. B. Hypothyreose, Schlafapnoe, Narkolepsie und medikamentöse Nebenwirkungen
- Bösartige Erkrankungen, Hepatitis B oder C
- Psychiatrische Erkrankungen: Insbesondere jede Diagnose einer früheren oder begleitenden sog. endoogenen Depression; genannt werden auch bipolare Störungen, Schizophrenien, Wahnerkrankungen, Demenzen, Anorexia nervosa oder Bulimie
- Alkohol oder ein anderer Substanzmissbrauch zum Zeitpunkt des Symptombeginns oder jederzeit danach
- Schwere Fettleibigkeit (BMI > 45 kg/m2)
Diagnose nach International Consensus Criteria (2011)
Hauptkriterien:
Entkräftung nach Belastung („Post-Exertional Malaise“): schnelle körperliche und/oder geistige Erschöpfbarkeit als Reaktion auf Belastung, Symptomverstärkung nach Belastung (z. B. grippeähnliche Symptome), sofortige oder verzögert auftretende Entkräftung nach Belastung, verlängerte Erholungszeit (24 h), vermindertes Aktivitätsniveau (verglichen mit prämorbidem Zustand).
Nebenkriterien:Jeweils ein Symptom der beiden Kategorien
- Neurologische Störungen: neurokognitiv (Schwierigkeiten in der Informationsverarbeitung oder mit dem Kurzzeitgedächtnis), Schmerzen (Kopfschmerz oder andere Lokalisation), Schlafstörungen, andere Beschwerden wie erhöhte Reizempfindlichkeit, Muskelschwäche, Koordinationsstörungen
- Immunologische, gastrointestinale oder urologische Störungen: grippeähnliche Beschwerden, Infektanfälligkeit, Benommenheit, Reizdarmsyndrom, Dranginkontinenz, Lebensmittelunverträglichkeiten?, Orthostaseprobleme, Hypotonie, Luftnot, ?Temperaturregulationsstörungen
Ausschlusskriterien:
- Primäre psychiatrische Erkrankungen, somatoforme Störungen und Drogenmissbrauch sowie alle anderen Erkrankungen, die nach gründlicher Anamnese, körperlicher Untersuchung oder Laborbefunden die Beschwerden erklären können
Diagnose nach Institute of Medicine (IOM) - 2015
Hauptkriterien: Alle drei Kriterien müssen erfüllt sein:
- Unfähigkeit, das prämorbide Aktivitätsniveau (berufliche, soziale, schulische oder persönliche Aktivitäten) aufrechtzuerhalten, 6 Monaten Fatigue, keine wesentliche Besserung durch Ausruhen
- Unwohlsein nach körperlicher oder geistiger Belastung
- Nicht erholsamer Schlaf
Nebenkriterien: Mindestens einses der beiden Kriterien muss erfüllt sein:
- Kognitive Störungen
- Orthostaseprobleme
Ausschlusskriterien:
- Andere körperlichen oder psychischen Erkrankungen
Systemic Exertion Intolerance Disease (SEID)
Kriterien für systemische Belastungs-Intoleranz-Krankheit
Notwendige Kriterien
- Eine substanzielle Verminderung oder Beeinträchtigung der Fähigkeit, sich vor der Erkrankung an beruflichen, erzieherischen, sozialen oder persönlichen Aktivitäten zu beteiligen, die länger als 6 Monate anhält und mit einer oft tiefgreifenden Müdigkeit einhergeht, die neu oder definitiv (nicht lebenslang) einsetzt, nicht das Ergebnis einer anhaltenden Überanstrengung ist und nicht wesentlich durch Ruhephasen gemildert wird.
- Postexertionelles (nach der Belastung) Unwohlsein
- Unerfrischender Schlaf
Ergänzende Kriterrien (eines von zwei):
- Kognitive Beeinträchtigung
- Orthostatische Unverträglichkeit (POTS)
Differentialdiagnose
Erschöpfung in der Hausarztpraxis
Erschöpfung, die nach Ruhe nicht besser wird, ist natürlich ein sehr allgemeines Symptom. Eine Vielzahl von Krankheiten kann dafür verantwortlich sein. Dies gilt zumindest in der Theorie. Tatsächlich – so eine Untersuchung – sind es in der alltägliche Praxis eines Hausarztes nur sehr wenige Krankheiten, bei denen Erschöpfung die Hauptsymptomatik darstellt.
- Depression
- Anämie
- Krebs
- Schwerwiegende körperliche Krankheiten
Ganz im Vordergrund steht die Depression. Alle anderen sind deutlich seltener.
Eine Studie kommt zu dem Schluss: "Etwa jeder fünfte Patient, der beim Hausarzt über Müdigkeit klagt, leidet an einer depressiven Störung. Eine Anamnese, die auf die psychische Gesundheit und das psychosoziale Wohlbefinden abzielt, ist daher von grosser Bedeutung. Unsere Übersichtsarbeit zeigt, dass Anämien, bösartige Tumore und andere schwere somatische Erkrankungen nur sehr selten bei ermüdeten Primärversorgungspatienten auftreten. Ihre Prävalenzraten unterscheiden sich kaum von denen nicht ermüdeter Patienten. Umfangreiche Untersuchungen sind nicht indiziert, wenn Müdigkeit als isoliertes Symptom ohne zusätzliche Befunde aus der Anamnese oder der körperlichen Untersuchung auftritt.
Schweregrad
CFS tritt in sehr unterschiedlichen Schweregraden auf. Erschöpfung kann man nicht wie den Blutdruck messen. Daher versucht man die Schwere auf Grund der Symptomatik zu unterscheiden (nach 1CC, 2011)
Milde Form
Alle täglichen Besorgungen können einschließlich Haushaltsführung alleine verrichtet werden, wenn auch mit Schwierigkeiten. Die Berufstätigkeit ist erhalten.Freizeitaktivitäten sind bereits weitgehend eingeschränkt. Das Wochenende dient vollständig der Erholung für die Woche.
Mäßig schwere Form
Die Mobilität ist eingeschränkt. Die täglichen Verrichtungen und der Haushalt können nur noch bedingt geführt werden. Die Berufstätigkeit ist kaum noch möglich. Der Schlaf ist schlecht, Nachmittagsschlaf von 1-2 Stunden Dauer notwendig.
Schwere Form
Nur noch kleine Aufgabe wie die persönliche Hygiene können durchgeführt werden. Schwere Gedächtnis- und Konzentrationsstörungen. Das Verlassen der Wohnung ist schwierig, nur im Rollstuhl möglich.
Schwerste Form
Völlige Fesselung ans Bett, praktisch keine eigenen Aktivitäten, extreme Licht- und Lärmempfindlichkeit. In Ruhe und bei Anstrengungen kontinuierlich schwere Symptome; konstant bettlägerig; unfähig, für sich selbst zu sorgen.
Schweregrad nach Bell
| Punkte | Symptomatik |
|---|---|
| 100 | Keine Beschwerden; normale Aktivität; Arbeit und Belastungen problemfrei. |
| 90 | Unter Belastung leichte Beschwerden; normale Aktivität; Arbeit und Belastungen problemfrei. |
| 80 | In Ruhe leichte Beschwerden, die sich unter Belastung verschlimmern; minimale Einschränkungen der Aktivitäten bei Belastung; anstrengende Ganztagsarbeit mit Problemen. |
| 70 | In Ruhe leichte Beschwerden, die sich unter Belastung verschlimmern; Aktivität liegt nahe 90 % des Gewohnten, klar erkennbare Begrenzung einiger Tagesaktivitäten; Ganztagsarbeit mit Problemen. |
| 60 | In Ruhe leichte bis mäßige Beschwerden, die sich unter Belastung verschlimmern; Aktivität liegt bei 70–90 % des Gewohnten, klar erkennbare Begrenzung der Tagesaktivität; nicht in der Lage, ganztags mit körperlichem Einsatz zu arbeiten, aber fähig, einer leichten Vollzeitbeschäftigung bei gleitender Arbeitszeit nachzugehen. |
| 50 | In Ruhe mäßige Beschwerden, bei Anstrengungen mäßige bis schwere; Aktivität auf 70 % des Gewohnten reduziert; unfähig, anstrengendere Aufgaben zu bewältigen; imstande, leichtere Aufgaben 4–5 Stunden am Tag auszuführen; Ruhepausen werden benötigt. |
| 40 | In Ruhe mäßige Beschwerden, bei Anstrengungen mäßige bis schwere; Aktivität auf 50–70 % des Gewohnten reduziert; nicht auf das Haus beschränkt; unfähig, anstrengendere Aufgaben auszuführen; imstande, leichtere Aufgaben 3–4 Stunden am Tag auszuführen; Ruhepausen werden benötigt. |
| 30 | In Ruhe mäßige bis schwere Symptome, starke Beschwerden bei allen Anstrengungen; Aktivität auf 50 % des Gewohnten reduziert; hauptsächlich auf das Haus beschränkt; unfähig, irgendwelche anstrengenden Pflichten zu übernehmen; fähig, leichte Arbeiten 2–3 Stunden am Tag auszuführen; Ruhepausen werden benötigt. |
| 20 | In Ruhe mäßige bis schwere Symptome, starke Beschwerden bei allen Anstrengungen; Aktivität auf 30–50 % des Gewohnten reduziert; nur selten fähig, das Haus zu verlassen; die meiste Zeit des Tages im Bett; unfähig, anstrengendere Tätigkeiten auszuführen. |
| 10 | In Ruhe und bei allen Anstrengungen schwere Symptome; kein Verlassen des Hauses; die meiste Zeit bettlägerig; kognitive Symptome verhindern die Konzentration. |
| 0 | In Ruhe und bei Anstrengungen kontinuierlich schwere Symptome; konstant bettlägerig; unfähig, für sich selbst zu sorgen. |
Fakten Fakten Fakten
Die Ursache von CFS ist nicht bekannt. Allerdings fällt auf, dass die Erkrankung sehr häufig im Anschluss an einen Virusinfekt auftaucht.
Insofern kommt einem Infekt ein möglicherweise auslösendes Moment zu.
Allerdings scheint dies nur die Auslösung zu sein (der letzte Tropfen?). Im weiteren Verlauf sind die Viren wahrscheinlich nicht mehr bedeutsam, zumindest bessert sich die Symptomatik nicht, wenn antivirale Medikamente gegeben werden. Wir selbst vermuten, dass der Atmung und Veränderungen der Gehirndurchblutung einer große Bedeutung zukommt.
Doch darf man nicht alle CFS-Betroffene über einen Kamm scheren. Wahrscheinlich können – wie bei Fibromyalgie – höchst unterschiedliche Ursachen im Verlauf eines längeren Prozesses zu der Symptomatik führen. CFS ist also ein Endstadium, das aus unterschiedlichen Quellen herrührt.
Man muss also Risikofaktoren, auslösende und aufrechterhaltende Faktoren unterscheiden.
Häufigkeit und Geschlechterverhältnis
Die genaue Häufigkeit von CFS korrekt einzuschätzen ist problematisch, da die Diagnose sehr oft spät oder gar nicht gestellt wird. Die Erkrankung wird einfach nicht erkrankt.
In den USA wird von 1,7 bis 3.3 Millionen Betroffenen ausgegangen und eine Rate von von 857 auf 100.000 Einwohnern ausgegangen.
Auf Deutschland übertragen hieße das etwa 600.000 Patienten mit CFS. Zum Vergleich: Das wäre 50% mehr als Betroffene von Multiple Sklerose. Somit wäre CFS keine seltene Erkrankung.
Doch diese Zahlen sind nicht unumstritten. Andere Autoren gehen von deutlich geringeren Häufigkeiten aus.
Geschlechterverhältnis
Wie immer bei funktionellen Störungen sind Frauen häufiger erkrankt als Männer. In den USA waren allerdings 35-40% auch Männer.
Allerdings gibt es hier auch Fehler. Ärzte neigen offenbar dazu, solche Diagnose eher bei Frauen zu stellen.
Symptome
Die Müdigkeit ist für die Betroffenen oft kaum zu beschreiben: „Wenn ich morgens aufstehe, dann fühle ich mich, als wäre eine Dampfwalze in der Nacht über mich gefahren“, berichtet ein junger Mann. „Ich versuche mich dann aus dem Bett zu quälen und erst nach Ewigkeiten komme ich dann heraus und brauche 2, 3 Stunden, bis ich einigermaßen die Augen aufhalten kann.
Nach 2 Stunden, wenn ich nur ein wenig Energie aufgewendet habe, bin ich dann wieder so erschöpft, dass ich mich wieder hinlegen muss, obwohl ich fast nichts getan habe. Ich kann meinen Haushalt nicht führen, mich nicht konzentrieren, keinerlei körperliche Arbeit erledigen. Ich pendle nur zwischen Bett und Sessel und kann mich zu nichts aufraffen.“
Die Erschöpfung nimmt dabei vorm allem bei körperlicher aber auch bei seelischer Anstrengung, bzw. nach Infekten deutlich zu.
Bei Untersuchungen zeigte sich, dass trotz der geklagten Vergesslichkeit, die Intelligenz völlig erhalten ist. Die geistige Leistungsfähigkeit war jedoch bei CFS Patientin reduziert. Vor allem die Geschwindigkeit in der bestimmte Aufgaben zu lösen war, war geringer als bei Gesunden.
Muskelschmerzen
Neben der Erschöpfung ist der Muskelschmerz ein Hauptsymptom (ca. 75% sind betroffen). Dieser ist ähnlich wie Muskelkater oder wie während eines viralen Infektes. Man fühlt sich ständig „grippig“.
Auch Muskelfaszikulieren, das Zucken einzelner Muskelbündel, ist ein häufiges Symptom, das für die Betroffenen sehr irritierend sein kann.
Die Beschwerden werden durch jede Form der körperlichen Belastung schlechter. Diese Tatsache ist bedeutsam, da so der häufig empfohlene Sport praktisch unmöglich wird.
Die Schmerzen sind ähnlich wie bei Fibromyalgie.
Alkohol, Zigaretten, Drogen?
In der Medizin neigt man dazu, zahlreiche Erkrankungen mit den üblichen verdächtigen Lebensumständen (Alkohol, Rauchen, Übergewicht) zu verbinden. Doch bei CFS sieht das ganz anders aus. Eine holländische Studie kommt sogar zu einen gegenteiligen Ergebnis: Die Betroffenen leben deutlich gesünder!
"Verglichen mit der allgemeinen niederländischen Bevölkerung waren deutlich weniger CFS-Patienten übergewichtig. Deutlich mehr weibliche CFS-Patienten verzichteten auf Alkohol, und weniger männliche CFS-Patienten rauchten. Ungesunde Lebensstilfaktoren waren nicht signifikant mit dem Schweregrad der Müdigkeit oder funktionellen Beeinträchtigungen assoziiert."
Stress
Viele Patienten berichten von einer stressreichen, hektischen Zeit vor Beginn der Erkrankung. Besonders belastend wird diese geschildert, wenn weitere Beschwerden wie Infekte, Schmerzen oder belastende Ereignisse wie Trennungen oder Krankheit in der Umgebung hinzukommen.
Hinweis für die Bedeutung von chronischer Belastung ist auch die Tatsache, dass Naturkatastrophen, Gewalteinwirkungen oder schwere seelische Belastungen die Chance erhöhen, eine Erschöpfung zu entwickeln.
Depression und Ängste
Der Seele kommt wahrscheinlich – erneut wie beim Fibromyalgie Syndrom – eine größere Rolle bei der Entstehung zu. Bei 50-80% der Patienten liegt eine mehr oder weniger ausgeprägte seelische Erkrankung in der Vorgeschichte vor.
Vor allem depressive Störungen sind gehäuft vorhanden. Eine Abgrenzung zwischen der Depression und CFS ist daher manchmal schwierig, da Depressionen mit Erschöpfung einhergehen. Streng genommen, ist eine Depression ein Ausschlusskriterium für CFS, sofern diese bereits zuvor vorhanden war.
Subjektive Krankheitstheorie
Eine holländische Studie untersuchte die sog. „Krankheitsattribuierung“, d.h. auf welche Ursachen werden die Symptome zurückgeführt. Dabei zeigte sich, dass Patienten die äußere Ursachen vermuteten, mehr Beschwerden hatten. Mögliche Erklärung: Sie fühlten sich hilfloser, eher als Opfe.
Zitat: CFS-Patienten führten ihre Müdigkeit häufiger auf äußere Ursachen zurück, berichteten über eine schlechtere körperliche Funktionsfähigkeit, mehr Arztbesuche und eine niedrigere Beschäftigungsrate. Die Ergebnisse einer Regressionsanalyse zeigten, dass Patienten, die glauben, dass ihre Müdigkeit mit schwerwiegenderen Folgen verbunden ist, dass ihre Müdigkeit länger anhält und für mehr zusätzliche Symptome verantwortlich ist, eher als CFS klassifiziert werden, während Patienten, die körperlich aktiver sind und ein höheres Maß an "Alles-oder-Nichts-Verhalten" aufweisen, mit geringerer Wahrscheinlichkeit als CFS klassifiziert werden.
Hormonelle Veränderungen
Corticotropin (CRH) ist das zentrale Stresshormon und sorgt für die Bereitstellungsreaktion des Körpers für Flucht und Kampf. Über die Zwischenstation der Hirnanhangsdrüse (Produktion von ACTH) wird vermehrt Kortison produziert. Dieses sorgt dann für die Bereitstellung.
Dauerstress und Dauerschmerz verändern jedoch die Reaktionsweise des Systems. Patienten, die unter chronischer Erschöpfung leiden, haben offenbar niedrigere Kortisolspiegel im Blut und ein verändertes Ansprechverhalten der CRH-ACTH-Kortison-Achse.
Wachstumshormon: Viele Studien deuten darauf hin, dass ein niedriger Spiegel des Wachstumshormons (GH – Growth Hormone) sowohl Folge der Erkrankung ist (geringere Produktion bei Schlafstörungen) als auch bei der Verursachung der Erkrankung eine Rolle spielt.
Melatonin: Hier gibt es unterschiedliche Ergebnisse, die von keinem Unterschied zu Gesunden bis zu einer erhöhten Melatoninproduktion in der Nacht reichen.
Schlafstörungen
Schlafstörungen sind ein wesentlicher Teil des CFS. Dabei leiden die Betroffenen unter einer „Hypersomnie“, also einem abnormen Schlafbedürfnis. „Ich könnte 24 Stunden am Tag schlafen, ohne ausgeschlafen zu sein, so eine Patientin.
Kennzeichen ist der gestörte Tiefschlaf, der als nicht erholsam geschildert wird (non restorative sleep).
Eine Objektivierung der Schlafstörungen gelingt jedoch auch in der Polysomnographie (Schlaflabor) meist nicht. Die Schlafarchitektur ist meist normal. Daher wird diese fehlende Erholung häufig als Fehlinterpretation des Schlafs gedeutet.
In letzter Zeit untersuchen wir vermehrt den Einfluss von Kohlendioxid auf die Schlafqualität bei CFS. Diese Messgröße wird meist im Schlaflabor nicht kontrolliert. Möglicherweise spielt sie ein große Rolle bezüglich der Erholsamkeit des Schlafs.
Benommenheit und Brainfog
Sehr viele Betroffene klagen über eine ständiges Benommenheitsgefühl. Sie fühlen sich so, als ob der Kopf in Watte eingepackt wäre oder sie zu viel getrunken hätten. Nicht selten klagen sie über ein Gefühl der Derealisation, so als ob sie hinter einer Glaswand stünden und nicht „richtig da“ wäre.
Diese Symptomatik ähnelt sehr stark dem PPD, dem „Schwindel ohne Befund“ oder Brainfog, der an andere Stelle ausführlich erklärt ist.
Virusinfektionen
Auch wenn sehr viele Betroffene von einem schweren Infekt als Beginn der Symptomatik berichten, ist die Rolle von chronischen Virusinfektionen im weiteren Verlauf unklar.
Häufig wird auf das EBV-Infektion als mögliche Ursache verwiesen. Doch dabei ist zu berücksichtigen, dass die Durchseuchung in der Bevölkerung bei 95% liegt und die Rate von CFS unter 1% beträgt.
- Einige Untergruppen der weißen Blutkörperchen (B- CD19- Lymphozyten) sind erhöht, andere (T- CD4- Zellen, T- CD8- Zellen) vermindert.
- Das Verhältnis zwischen bestimmten Teilen der Lymphozyten ist verändert (T-CD4/T-CD8- Verhältnis vermindert).
- Die Anzahl der Killerzellen ist erhöht.
- Die Immunglobuline zeigen keinen eindeutigen Befund (Erhöhung/Verminderung).
- Teilweise sind ANA (antinukleäre Antikörper) sowie Autoantikörper erhöht.
Zahlreiche Viren wurden für CFS verantwortlich gemacht. Bei CFS fand man tatsächlich überzufällig häufig vermehrt Zeichen einer durchlaufenen Infektion. Ob dies tatsächlich die Ursache der Krankheit oder nur einer von vielen Auslösern war, bleibt offen. Persönlich neige ich zur letzteren Ansicht.
- Paroviren: Kein klarer Zusammenhang
- Herpes Simplex Virus: Kein klarer Zusammenhang
- Zytomegalievirus: Kein klarer Zusammenhang, da sowieso die meisten Menschen einen Kontakt hatten.
- Epstein-Barr-Virus (EBV): 90% aller Erwachsenen hatten Kontakt zu dem Virus. Sicherlich liegt keine „chronische EBV-Infektion“ vor.
- Humane Herpesviren 6- 8: Kein klarer Zusammenhang
- Influenza Viren (Grippe): Kein klarer Zusammenhang
Die Bedeutung dieser Befunde ist jedoch offen. Eine Übersichtsarbeit kommt zu dem Schluss:
"Die derzeit verfügbaren Daten über die Rolle der chronischen Virusinfektion bei ME/CFS sind nach wie vor umstritten; zumindest für eine Untergruppe von ME/CFS-Patienten zeigen sie eine potenzielle virale Beteiligung."
Immunologische Veränderungen
Für sehr bedeutsam halten wir die immunologischen Störungen: Vor allem nach körperlicher oder seelischer Belastung kommt es zu einem allgemeinen Krankheitsgefühl oder „Grippegefühl“ mit Lymphknotenschwellungen oder erhöhter Temperatur.
Sicher nachgewiesen sind entzündliche Faktoren bei CFS. In einer Übersichtsarbeit zeigte sich, dass Patienten mit CFS signifikant erhöhten Tumor-Nekrosefaktor, Interleukin-2, Interleukin-4, transformierenden Wachstumsfaktor und C-reaktives Protein aufwiesen. Ebenso wurde ein gestörter T-Zell-Metabolismus gefunden und eine Minderung Co-Enzym Q10.
In einer norwegischen Studie wurde CFS mit Rituximab behandelt, das ansonsten in der Krebstherapie eingesetzt wird und das Immunsystem unterdrückt. Nach anfänglicher Hoffnung zeigte sich im Verlauf der weiteren Untersuchungen, dass diese Hoffnung verfrüht war. Das nebenwirkungsreiche und teuere Medikament zeigte innerhalb von 24 Monaten keinerlei Verbesserung der Symptomatik. Im Gegenteil zeigte die Placebogruppe mit 36% ein besseres Ansprechen als die mit Rituximab Behandelten (26%).
Ungeklärt ist, ob immunologischen Veränderungen die eigentliche Ursache oder nur die Folge der Beschwerden (z.B. Überstimulierung des Immunsystems nach einer schweren Infektion) ist.
Veränderungen der Mitochondrien
Mitochondrien werden oft als die "Kraftwerke" der Zellen bezeichnet. Sie sind der Ort für den Zitratzyklus und die Atmungskette. In Zellen mit hohem Energieumsatz finden sich daher mehr von diesen Zellorganellen, z.B. Muskelzellen, Sinneszellen oder Nervenzellen.
Könnte es also sein, dass die gefühlte Energielosigkeit bei CFS auf eine Störung dieser Energielieferanden beruht? Zumindest erscheint diese Annahme auf den ersten Blick nicht unvernünftig zu sein.
Mitochondriopathie: Erkrankungen der Mitochondrien (Mitochondriopathie) sind selten (ca. 12/100.000) und treten in der Regel im Kindes- oder frühen Erwachsenenalter auf. Es gibt mehrere Dutzend bekannte Erkrankungen. Die Diagnostik (meist Muskelbiopsie) sollte in einer spezialisierten Einrichtung erfolgen. Derzeit gibt es keine ursächliche Therapie und keine Heilung. Verschiedene Vitamine werden eingesetzt, doch ist die Wirkung unsicher. Ausdauertraining unterhalb der Maximalbelastung wird dagegen empfohlen.
Pseudowissenschaftliche Definition: Von diesen ernsten Erkrankungen muss die sog. „Mitochondrienmedizin“ scharf abgegrenzt werden. Es handelt sich um ein nicht-wissenschaftliches Denkmodel, das zahllose Befindlichkeitsstörungen und Erkrankungen mit einer mutmaßlichen Störung der Mitochondrien in Verbindung bringt. Therapeutisch werden meist eine Vielzahl von Vitaminen und Mineralien empfohlen.
CFS und Veränderungen der Mitochondrien: Es gibt eine ganze Reihe von wissenschaftlichen Studien, die den Zusammenhang zwischen CFS und Veränderungen der Mitochondrien untersuchen. Die Annahme, dass Veränderungen der Energiegewinnung für die gefühlte Erschöpfbarkeit verantwortlich sind, ist in gewisser Weise naheliegend.
Doch solche Untersuchungen sind keineswegs trivial, da die kleinen Kraftwerke einen komplexen Aufbau und zahlreiche Funktionen aufweisen. Die Untersuchungsergebnisse sind widersprüchlich. Teils werden Veränderungen gefunden, teils nicht. Allerdings ist die Qualität der Studien höchst unterschiedlich. Gab es eine Vergleichsgruppe? Wurde das Alter berücksichtigt? Wie viele Personen sind miteinbezogen? Wie wird die Krankheit definiert?
2020 wurde nun eine umfangreiche Vergleichsstudie veröffentlich, in der aus der Fülle der Veröffentlichungen 19 qualitativ hochwertige Untersuchungen beleuchtet wurden. Hier das Ergebnis der Autoren:
"Der Nachweis von potentiell gestörten mitochondrialen Pfaden ist aufgrund der Verwendung unterschiedlicher Probenahmeverfahren schwer mit Sicherheit zu erbringen. Es gibt konsistente Genomforschung, die darauf hindeutet, dass ME/CFS/SEID keine primäre mitochondriale Störung ist, jedoch könnte eine mitochondriale Schädigung aufgrund von Sekundäreffekten anderer gestörter Pfade auftreten. Darüber hinaus waren die Befunde in allen Studien inkonsistent. Da die Bevölkerungsstichproben klein waren, sollten diese Ergebnisse mit Vorsicht interpretiert werden. Die Ursache von ME/CFS/SEID ist nach wie vor unbekannt, und künftige Studien mit denselben diagnostischen Kriterien und Analysemethoden für ME/CFS/SEID sind erforderlich, um den mitochondrialen Beitrag zu den Pathomechanismen von ME/CFS/SEID zu bestimmen."
Fazit: Die Wahrscheinlichkeit überwiegt, dass die Ursache von CFS nicht auf einer Schädigung der Mitochondrien beruht. Dafür spricht auch, dass entsprechende therapeutische Ansätze mit Vitaminen und Enzymen in der Regel keine durchgreifende und stabile Wirkung zeigen.
Entzündliche Prozesse im Gehirn
Bei einer Untersuchung mit Positronen-Emissions-Tomographie (PET) fanden sich Hinweise für Entzündungsprozesse im Gehirn, die mit der Schwere der Symptomatik korrelierten.
Video Atmung und Erschöpfung
Erschöpfung und Atemstörungen
Aus unserer Sicht sehr bedeutsam sind Untersuchungen über Atemnot bei CFS, die sich mit unseren eigenen Beobachtungen decken. In einer Studie zeigten 54% der CFS-Patienten aber nur 3% der Kontrollen eine relevante Atemnot. Die Lungenfunktion selbst war dagegen nicht unterschiedlich.
Dieser erhebliche Unterschied deutet auf die Bedeutung von funktionellen Atemstörungen bei CFS hin.
Mehr in den Darstellungen bei funktionellen Atemstörungen und ihrem Einfluss auf die Gehirndurchblutung.
Sowohl bei unseren Patienten mit CFS als auch in der Literatur finden sich sehr viele Hinweise auf eine beeinträchtigte Kreislaufregulation bei CFS. Viele der Betroffenen erfüllen das Kriterium von posturaler Tachykardie (POTS), die wie CFS häufig mit massiver Erschöpfung einhergeht.
Long Covid
Verlauf
Verlauf
Die Prognose von CFS ist bei voller Ausprägung eine ernste Erkrankung. Viele Betroffene erreichen nicht wieder ihre volle Leistungsfähigkeit
1. Heilung: Eine kleinere Gruppe, die vollständig beschwerdefrei wird. Bis das so weit ist, kann es allerdings längere Zeit dauern. Der Anteil liegt bei 5% mit starken Schwankungen je nach Untersuchung (0-31%).
2. Schwankend: Die Betroffenen zeigen einen Wechsel von guten und schlechten Phasen - 39,5% (Bereich 8-63%).
3. Verschlechterung: Eine kleine Gruppe wird so schwer krank, dass sie an Haus, Bett oder Rollstuhl gefesselt bleibt.
Hinweise auf bessere Prognose: Schnelle Erholung nach einer schlechten Phase, Gefühl der Kontrolle über die eigenen Beschwerden.
Hinweise auf schlechtere Prognose: Beschwerden, die länger als 5 Jahre anhalten. Zuordnung der Beschwerden zu einer körperlichen Ursache.
Diese Zahlen aus dem Jahr 2005 berücksichtigen natürlich nicht, dass mittlerweile Fortschritte im Verständis erzielt wurden und zumindest einige Therapiefortschritte erreicht wurden.
Therapie
video
Das Hauptproblem der Therapie ist, dass es keine klaren Behandlungsrichtlinien gibt!
Klar ist, dass einfache medikamentöse Behandlungen des Problems CFS nicht wirksam sind. Die Hoffnung, es gäbe die "Anti-CFS-Pille" haben sich gründlich zerschlagen.
Warum? Die Ursache – wiederum ähnlich wie bei Fibromyalgie – ist, dass es sich bei CFS um komplexe Regulationsstörungen im Zentralnervensystem handelt. Die Seiten über Fibromyalgie zeigen einen Teil dieser Problematik.
Regulationsstörung bedeutet, dass sehr weit „oben“ im hormonellen System der körperlichen Regulation (z.B. CRH) das gesamte Vegetativum in eine „Schieflage“ gekommen ist. Eine Vielzahl von Hormonen (Schilddrüsenhormon, Wachstumshormon, Prolaktin, Cortison, Vasopressin uva.) reagieren nicht mehr so, wie sie es ursprünglich taten.
Die Folge: Eine verwirrende Vielzahl von Symptomen (Frieren, Schwitzen, Schlafstörungen, Wassereinlagerungen, Magen-Darm-Beschwerden und, und, und).
Schwellensenkung
Ein zweites Problem ist die Absenkung der Reizschwelle. Die Reizüberflutung durch Schmerzen, Magen-Darm-Beschwerden sowie die oft langjährigen Schlafstörungen führen zu einer allgemeinen Absenkung der Schwelle, bei der wir Außenreize wahrnehmen.
Betroffene bekommen ein „Input-Problem“: Die Signale aus der Umwelt erreichen sie zunehmend ungefiltert und direkt. Die Folge: Geräusch- und Lichtüberempfindlichkeit, Berührungsempfindlichkeit, Reizbarkeit und allgemeine seelische Empfindlichkeit. Ein „Prinzessin-auf-der-Erbse-Syndrom“ entwickelt sich im Verlauf von Monaten und Jahren.
Viele der naheliegenden Ratschläge sind zwar richtig, können aber von den Betroffenen nicht durchgeführt werden.
Gut gemeinte Ratschläge
Klar ist, wenn Sie betroffen sein sollten, sollten Sie alles vermeiden, die Beschwerden chronisch werden zu lassen! Je früher Sie etwas tun, desto besser! Nur was? Der Ratschlag, „machen Sie Sport, gehen Sie aus dem Bett“ mag zwar grundsätzlich richtig sein, wird am in den meisten Fällen nicht durchführbar sein, da die Betroffenen entweder zu wenig Antrieb oder zu viele Schmerzen haben.
Therapiegrundsätze
1. Eine Therapie muss langsam ansetzen und die jeweilige Leistungsstufe des Betroffenen berücksichtigen.
Es verschlechtert die Symptomatik, wenn man ein forciertes Training beginnt, das über die Fähigkeiten eines Patienten hinausgeht.
2. Nur durch ein Ansetzen der Therapie auf vielen Ebenen gleichzeitig (multimodale Therapie) gibt es ein Chance, auf die komplexe Störung erfolgreich einzuwirken. Auch richtige Therapien versagen, wenn sie alleine oder nacheinander eingesetzt werden.
Aus diesem Grund sind die meisten ambulanten Therapien oft wenig erfolgreich (eine Zeitlang diese Therapie, dann jene), während stationäre Behandlungen (verschiedene Anwendungen täglich) bessere Chancen haben.
3. Es kommt darauf an, die Regulationsfähigkeit des Körpers wieder instandzusetzen: den Wechsel von Ruhe und Aktivität, von Schlaf und Wachen, von Aufnehmen und Ausscheiden, von Bewegung und Ruhe, von Anpassung an Kälte und Wärme, Licht und Dunkelheit usw.
4. Wichtig erscheint mir dazu, die erniedrigte Schwelle Schritt für Schritt wieder zu erhöhen und dadurch die Reizüberflutung zu begrenzen.
5. Wichtige und häufig unterschätzte Therapieelemente sind neben dem erholsamen Schlaf auch ein reizarmer Magen-Darm-Trakt sowie die Abwesenheit von Ödemen, Wasseransammlungen in Muskeln und Bindegewebe.
6. Psychotherapie ist vermutlich hilfreich, wenn sie möglichst gezielt erfolgt: z.B. als kognitive Verhaltenstherapie.
7. Je früher die Therapie einsetzt, desto besser. Krankschreibung alleine bessert die Beschwerden nicht. Grundsatz: So viel Schonung wie nötig, so viel Aktivität wie möglich.
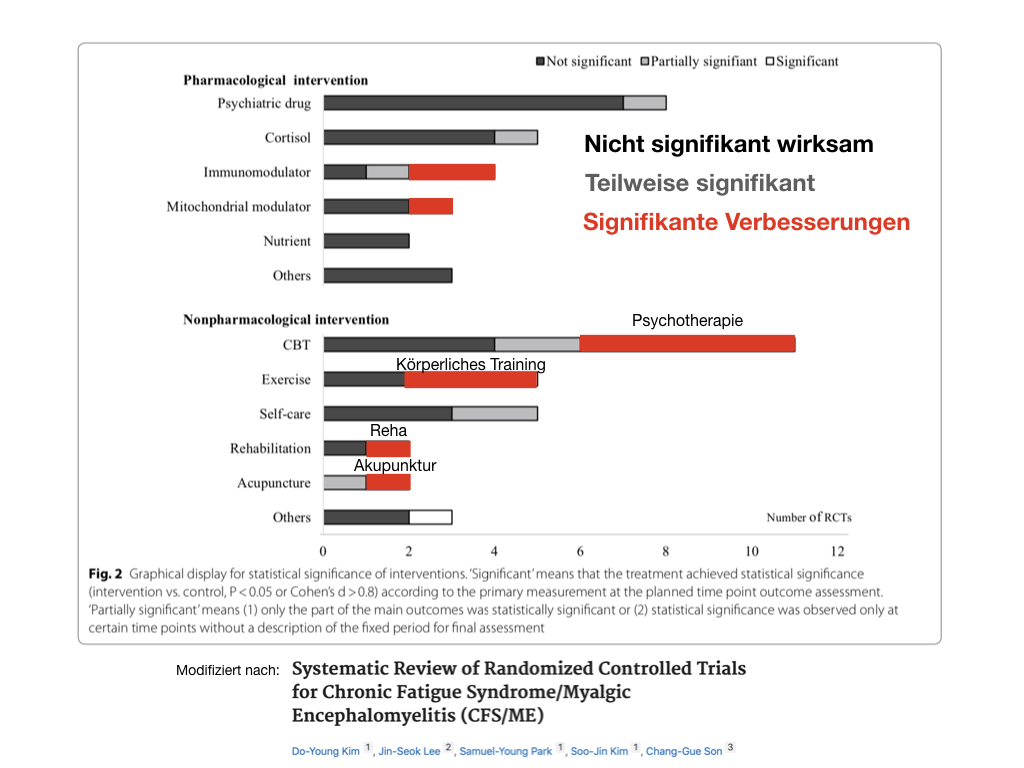
Wahrscheinlich unwirksam
Gerade zu Beginn der Therapie von CFS vor einigen Jahren wurden zahllose Therapienansätze versucht. Nach den aktuellen wissenschaftlichen Untersuchungen sind folgende Verfahren nicht wirkungsvoll bzw. nicht ausreichend nachgewiesen:
- Immunglobuline
- Interferon
- Antihistaminika
- Aciclovir (Medikament gegen Viren)
- Fischöl
- Leberextrakte
- Buspiron
- Somatotropin
- Fluoxetin (ein Antidepressivum) z.B. Fluctin®, Moclobemid, Phenelzin
- Antirheumatika (z.B. Ibuprofen)
- MAO-Hemmer (Antidepressiva)
- Melatonin
- Vitamine, Mineralien, Spurenelemente
- wahrscheinlich: Entspannungsverfahren
Placebos?
In einer Übersichtsarbeit zum Placebo-Effekt wurde deutlich, dass dieser bei CFS erstaunlich gering ist (19,6%). „Im Gegensatz zur herkömmlichen Meinung ist die Placebo-Reaktion bei CFS gering. Es hat sich gezeigt, dass psychologisch-psychiatrische Interventionen eine niedrigere Placebo-Reaktion haben, was vielleicht mit den Erwartungen der Patienten zusammenhängt.“
Vitamine, Mineralien, Spurenelemente und Nahrungsergänzungsmittel
Die Mehrzahl aller CFS-Patienten, die wir gesehen haben, nimmt z.T. große Mengen an Vitaminen, Mineralien oder Spurenelementen. Die Theorie dahinter: irgendetwas fehlt dem Körper.
Doch die Erfolge dieses – mitunter kostspieligen – Ersatzes sind äußerst limitiert. Vermutlich gehen Sie nicht über einen Placebo-Effekt hinaus. Vor allem fehlen dauerhafte und spürbare Wirkungen.
In einer Übersichtsarbeit wurden die bisher publizierten Studien bezüglich der Stichhaltigkeit von Substitutionstherapie untersucht. Das ernüchternde Ergebnis: Es gibt für diese Form der Therapie keine rationale Grundlage. Die Autoren kommen zu dem Schluss: „Es wurden nur wenige Beweise gefunden, die die Hypothese stützen, dass Vitamin- und Mineralstoffmängel eine Rolle in der Pathophysiologie von CFS und FMS spielen und dass der Einsatz von Supplementen bei diesen Patienten wirksam ist.“
Ebenso halten Nahrungsergänzungsmittel nicht, was sie versprechen. Bei der Auswertung von 17 Studien kam folgendes heraus: "Diese Überprüfung ergab keine ausreichende Evidenz für den Einsatz von Nahrungsergänzungsmitteln und Eliminierung oder modifizierten Diäten zur Linderung von CFS/ME-Symptomen. Die Studien waren begrenzt durch die Anzahl der Studien, die die Interventionen untersuchten, kleine Stichprobengrößen, die Studiendauer, die Vielfalt der verwendeten Instrumente und Studien, die nicht über die Methode der Nahrungsaufnahme berichteten. Weitere Forschung ist an homogenen CFS/ME-Populationen gerechtfertigt."
Hilfe von Mutter Natur
Wenn die wissenschaftliche Medizin nicht hilft, dann richtet sich die Hoffnung häufig auf Naturheilverfahren und alternative Medizin. Auch wenn die Anzahl der systematischen Untersuchungen hier gering ist, sind die bisher veröffentlichten Untersuchungen wenig ermutigend. Die Wirksamkeitsnachweis von Methoden wie Geist-Körper-Medizin, Fernheilung, Massage, Tuina und Tai Chi, Homöopathie, Ginseng und Nahrungsergänzung wurde nicht erbracht.
Psychotherapie
Da sich bei CFS kein auffälliger körperlicher Befund finden lässt, wird vielen Betroffenen eine Psychotherapie empfohlen. Das trifft nur selten auf ungeteilte Zustimmung bei den Patienten, die sich vorwiegend körperlich eingeschränkt fühlen.
Nach unserer Erfahrung sind alleinige Psychotherapien nur gering wirksam, wenn sie nicht durch andere Maßnahmen begleitet werden. Das deckt sich auch mit der Literatur (z.B.). Am besten ist die kognitive Verhaltenstherapie untersucht. Diese zeigt Effekte - allerdings sind diese nicht groß.
Für Betroffene kann das bedeuten: Es ist richtig und gut, eine Psychotherapie zu beginnen. Das gilt vor allem, wenn unbearbeitete Konflikte in der Gegenwart oder Vergangenheit die Seele belasten. Allerdings ist das alleine nicht ausreichend. Es müssen andere Therapien ergänzend eingesetzt werden, um die Erschöpfung dauerhaft zu überwinden.
Training: sehr wirksam und sehr heikel!
Viele Patienten mit CFS leiden unter depressiven Symptomen. Dabei ist häufig unklar, ob dies Ursache oder Folge der Erschöpfungssymptomatik ist. Unabhängig davon können – oft niedrig dosierte – Antidepressiva hilfreich sein.
In der Übersichtsarbeit kommen die Autoren zu folgendem Schluss: „Nichtsdestotrotz deuten die generierten Daten darauf hin, dass antidepressive Medikamente wahrscheinlich eine der richtigen Optionen zur Behandlung der Kernsymptome von CFS sind, unabhängig davon, ob eine komorbide Depression vorliegt.“
Goldstandard: Multimodale Therapie
Wie schon bei den Grundsätzen der Therapie erwähnt, gibt es nicht die "Anti-CFS-Pille" und wird es sie vermutlich auch nie geben. Es kommt auf eine schrittweise Wiederherstellung von Regulation und Anpassung an. In gewisser Weise könnte man von „Training“ sprechen. Wir setzten dabei auf die Methoden, die auch wissenschaftlich begründbar sind. Darüber hinaus setzten wir aber auch eigene Akzente, vor allem bei dem Kreislauftraining (siehe POTS), der intensiven Atemtherapie und der stufenweisen körperlichen Aktivierung.
Leider steht ausgerechnet das Hauptsymptom diesem Training entgegen. Auf Grund der ausgeprägten Erschöpfung fehlt für die Leidtragenden oft die Kraft, überhaupt irgendetwas zu beginnen, ja, sich überhaupt in Behandlung zu begeben.
Die Lösung heißt in diesem Fall: Kleine Schritte und stationärer Behandlungsbeginn, oder - in unserem Fall – Wohnen am Behandlungsort, nur wenige Schritte von den Therapiemaßnahmen entfernt. Sehr hilfreich ist dabei das Training auf einem Laufband, auf dem wir die Schwerkraft reduzieren können.
Auch Kältetherapie in der Ganzkörperkältekammer (-80°C) hat eine aktivierende Wirkung ohne zu überlasten.
Haben sich die Symptome gebessert, können stufenweise weitere Therapieschritte folgen und es kann weitgehend auf Selbsthilfe umgestellt werden.
Die Behandlung ist grundsätzlich der Therapie anderer funktioneller Störungen verwandt, insbesondere der Therapie der Fibromyalgie; beide Beschwerdebilder sind möglicherweise nur verschiedene Ausprägungen der gleichen Störung.
Allerdings bestehen auch Unterschiede. Einer scheint mir für die Therapie nicht unwesentlich: Während bei Fibromyalgie große Fortschritte oft sehr rasch innerhalb von 2 Wochen Intensivtherapie eintreten, benötigt man bei CFS oft einen längeren Atem.
Insbesondere das Hauptsymptom, die Erschöpfung verabschiedet sich nicht als erstes. Erst wenn der Schlaf vertieft, die Schmerzen erträglich, die Magen-Darm-Beschwerden und viele weiteren Symptome verschwunden sind, dann werden die Lebensgeister wieder geweckt.
Oder anders ausgedrückt: Erschöpfung lässt sich aus meiner Erfahrung nicht primär, direkt, angehen, sondern über den „Umweg“ der Behandlung der umfangreichen weiteren Störungen.
Therapieelemente
Wirksam oder hilfreich sind:
- Kreislauftraining unter Einschluss von Kältetherapie (Kältekammer)
- Schrittweise Aufbau von Aktivität
- Atemtherapie
- Maßnahmen zur Verbesserung des Schlafes
- Unterstützende psychotherapeutische Verfahren
- Akupunktur
- Einige Antidepressiva
- Systematische Selbsthilfe mit Selbsthilfe-Apps (online-Training
- Therapieverfahren nach individueller Notwendigkeit
Online-App
Online-Therapie
Viele Patienten mit CFS und anderen Erschöpfungssyndromen sind für einer herkömmliche Therapie zu abgeschlagen. Bereits zum Arzt zu gehen, kommt für Sie nicht in Frage.
Besser wäre eine Reha, doch hier gibt es kaum spezialisierte Kliniken und in drei oder vier Wochen ändert sich wenig. Zudem ist der übliche Rhythmus von Anwendungen für viele Betroffene viel zu intensiv. Die Folge: Die Beschwerden werden häufig schlechter statt besser.
Wir arbeiten derzeit an online Behandlungsformen. Dabei haben wir bereits eine sehr ausgearbeitete Atem-App. Die Atmung halten wir für ein Schlüsselelement bei der Therapie der Erschöpfung.
Ebenso verfügen wir über eine App zur Therapie der Kreislaufstörungen vom POTS-Typ.
Schließlich sind die Entspannungs- und Meditationsübungen abgeschlossen.
Forschung
Wir konnten in den letzten Jahren feststellen, dass viele erschöpfte Patienten Veränderungen in der Atmung aufweisen. Diese Zusammenhänge sind noch sehr wenig erforscht, ermöglichen jedoch die Entwicklung neuer therapeutischer Strategien.
Wir wären daher sehr dankbar, wenn Sie den folgenden Fragebogen ausfüllen.
Sie haben am Ende auch die Möglichkeit, eine Email zu hinterlassen, wenn Sie über die ersten Ergebnisse informiert werden wollen und Sie erfahren, wo diese veröffentlicht werden.
Vielen Dank!